Klassifikation Prostatakrebs, Tumorstadium
Die in der Erstdiagnose, meistens nach einer Prostatabiopsie festgestellte Tumorstadien Klassifikation hilft besonders den Ärzten die folgende Behandlung zu bestimmen.
Bei Prostatakrebs werden noch die PSA-Werte und Gleason Score für die Analyse genutzt.
Bei der mpMRT Diagnostik wird PI-RADS Klassifikation verwendet
Um die Erkrankung und die Klassifikation von Prostatakrebs besser zu verstehen, schauen Sie sich auch die Seiten an: Prostatakrebs Diagnose und die Seite über Prostatakrebs
Eine weltweit einheitliche Stadien Einteilung bei Prostatakrebs, die Prostatakrebs Klassifikation wird in ähnlicher Weise auch bei anderen Krebserkrankungen angewendet wird – das so genannte TNM-Klassifikation.
Je nach Ausbreitung des Tumors spricht man von verschiedenen Stadien (Entwicklungsstufen, Tumorstadien) des Prostatakrebses. Die Einteilung erfolgt nach bestimmten internationalen Normen, für die hauptsächlich drei Gesichtspunkte maßgebend sind:
- die Größe und Ausdehnung des Tumors (T)
- die Beteiligung der Lymphknoten (N)
- das Vorhandensein von Metastasen (M)
Untersuchungen zur Stadienbestimmung und Feststellung des Ausbreitungsgrades von Prostatakrebs werden als „Staging“ (englisch) genannt.
Ausbreitung von Prostatakrebs:
Lokal begrenztes Prostatakarzinom: wenn in der klinischen Untersuchung oder Bildgebung kein Nachweis für ein Tumorwachstum außerhalb der Prostatakapsel oder eine Metastasierung festgestellt wurde (T1–2N0M0).
Lokal fortgeschrittenes Prostatakarzinom: wenn der Tumor in die Prostatakapsel eindringt, die Samenblase und/oder umliegender Organe befallen sind (T3–T4N0M0).
Fortgeschrittenes oder metastasiertes Prostatakarzinom: wenn die regionale oder regionäre Lymphknoten befallen sind oder Fernmetastasen festgestellt wurden; die Stadien T4 N1 und/oder M1
Schauen Sie auch die Seite: => Prostatakrebs Verlauf und Prognose
Klassifikation Prostatakrebs Tumorstadien:
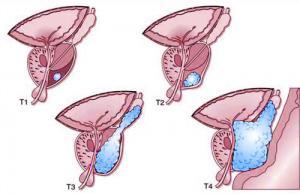
T = Primärtumor
- TX Primärtumor kann nicht beurteilt werden
- T0 Kein Anhalt für Primärtumor
- T1 Klinisch nicht erkennbarer Tumor, der weder tastbar noch in bildgebenden Verfahren sichtbar ist
- T1a Tumor zufälliger histologischer Befund (“incidental carcinoma“) in 5% oder weniger des resezierten Gewebes
- T1b Tumor zufälliger histologischer Befund (“incidental carcinoma“) in mehr als 5% des resezierten Gewebes
- T1c Tumor durch Nadelbiopsie diagnostiziert (z.B. wegen erhöhter PSA)
- T2 Tumor begrenzt auf Prostata, ist er bei der Tastuntersuchung meistens rektal fühlbar
- T2a Tumor infiltriert die Hälfte eines Lappens oder weniger
- T2b Tumor infiltriert mehr als die Hälfte eines Lappens
- T2c Tumor infiltriert in beide Lappen
- T3 Tumor breitet über die Prostatakapsel hinaus, durchbricht die Prostatakapsel
- T3a Extrakapsuläre Ausbreitung (ein- und /oder beidseitig)
- T3b Tumor infiltriert Samenblase(n)
- T4 Tumor wächst auch ausserhalb der Prostata, er befällt Nachbarorgane und bildet Metastasen. Tumor infiltriert benachbarte Strukturen (Blasenhals, Sphincter externus, Rektum, Levator-Musukulatur) und/oder ist an der Beckenwand fixiert.
N – Regionäre Lymphknoten
- NX Regionäre LK können nicht beurteilt werden
- N0 Kein Anhalt für regionäre LK
- N1 Regionärer Lymphknotenbefall
M – Fernmetastasen
- MX Fernmetastasen können nicht beurteilt werden
- M0 Kein Anhalt für Fernmetastasen
- M1 Fernmetastasen
- M1a Nichtregionärer Lymphknotenbefall
- M1b Knochenmetastasen
- M1c Andere Manifestation
G – Histopathologisches Grading, Grading-Systems für Prostatakrebs
- GX Differenzierungsgrad kann nicht bestimmt werden
- G1 Gut differenziert (leichte Anaplasie) (Gleason 2-4)
- G2 Mässig differenziert (mässige Anaplasie) (Gleason 5-6)
- G3-4 Schlecht differenziert/undifferenziert (ausgeprägte Anaplasie) (Gleason 7-10)
Ein neus Bewertungsschema als WHO-Standard Gleason-Grading-System
Ab 2016 solle in Verbindung mit dem Gleason-Grading-System ein neus Bewertungsschema als WHO-Standard Gleason-Grading-System eingesetzt werden, entwickelt und publiziert von Prof. Jonathan Epstein vom John Hopkins Hospital in Baltimore, ML (USA).
Quelle: .pathologie-dgp.de Grading-Schema für Prostatakrebs nach Epstein
Tumorstadium Klinische Klassifikation Prostatakrebs im Detail
Für die Klinische Klassifikation von Prostatakrebs werden werden TNM-Klassifikation, Pathologische Klassifikation und R-Klassifikation mit verschiedenen ergänzenden Kennzeichen. Zusätzlich wird die PI-Rad Klassifikation verwendet, als Ergebnis der multiparametrischer MRT.
Detalierte TNM Prostatakrebs Klassifikation
T – Primärtumor
- TX Primärtumor kann nicht beurteilt werden
- TO Kein Anhalt für Primärtumor Tis Carcinoma in situ
- T1,T2,T3,T4 zunehmende Größe und/oder lokale Ausdehnung des Primärtumors
N – Regionäre Lymphknoten
- NX Regionäre Lymphknoten können nicht beurteilt werden
- NO Keine regionären Lymphknotenmetastasen
- N1, N2, N3 zunehmender Befall regionärer Lymphknoten
Direkte Ausbreitung des Primärtumors in Lymphknoten wird als Lymphknotenmetastase klassifiziert.
Metastasen in anderen Lymphknoten als den regionären werden als Fernmetastasen klassifiziert.
M – Fernmetastasen
- MX Fernmetastasen können nicht beurteilt werden
- MO Keine Fernmetastasen
- M1 Fernmetastasen
Die Kategorie M1 kann wie folgt spezifiziert werden:- Lunge PUL Knochenmark MAR
- Knochen OSS Pleura PLE
- Leber HEP Peritoneum PER
- Hirn BRA Nebenniere ADR
- Lymphknoten LYM Haut SKI
- Andere Organe OTH
Unterteilung von TNM Klassifikation
Manche Hauptkategorien sind dort, wo eine größere Spezifität
benötigt wird, weiter unterteilt (z. B. T1a, T1b oder N2a, N2b).
Ergänzende Angaben zu TNM Klassifikation, Zusätzliche Kennzeichen
Ergänzend zur TNM-Klassifikation können folgende Angaben gemacht werden:
- cT (von englisch „clinical“ = klinisch): Einstufung anhand der Symptome z.B. durch Abtasten, eine körperliche Untersuchung
- pT (von englisch „pathological“: pathologisch): Einstufung durch eine Gewebsprobe bestätigt.
- rT (rezidiv) steht dafür, dass ein Tumor erneut aufgetreten ist, kennzeichnet Rezidivtumoren nach krankheitsfreiem Intervall (z.B. rT2N0M0 oder rpT3pN1pMX).
- R: zeigt an, dass nach einer Behandlung noch restliches Krebsgewebe gefunden wurde.
- Tis / Cis: bedeutet Krebs-Vorstufe oder Frühform.
- X: gibt an, dass sich das Merkmal nicht beurteilen lässt. Dies kann daran liegen, dass es nicht untersucht wurde oder das Ergebnis nicht eindeutig ist. Zum Beispiel bedeutet NX, dass nicht beurteilt werden kann, ob sich der Tumor in die Lymphknoten ausgebreitet hat.
- Y: weist darauf hin, dass der Tumor bereits behandelt wurde.
- a-Symbol kennzeichnet Fälle, bei denen die Klassifikation erst anlässlich einer Autopsie erfolgte.
- m-Symbol in Klammern gesetzt, wird benutzt, um multiple Primärtumoren in einem anatomischen Bezirk anzuzeigen (z.B. pT1(m))
- y-Symbol Wenn die Klassifikation während oder nach initialer multimodaler Therapie erfolgt, werden die TNM- oder pTNM-Kategorien durch das Präfix „y“ gekennzeichnet (z.B. yT2N1M0 oder ypT2pN2pM0).
Das ycTNM oder ypTNM kennzeichnet die Ausdehnung des Tumors, die tatsächlich während des Zeitpunktes der Untersuchung nachweisbar ist. Die Zusatzbezeichnung „y“ soll nicht dazu dienen, die mögliche Ausdehnung eines Tumors vor einer multimodalen Therapie abzuschätzen.
pTNM: Pathologische Klassifikation
pT – Primärtumor
- pTX Primärtumor kann histologisch nicht beurteilt werden
- pT0 Kein histologischer Anhalt für Primärtumor
- pTis Carcinoma in situ
- pT1, pT2, pT3, pT4 Zunehmende Größe und/oder lokale Ausdehnung des Primärtumors bei histologischer Untersuchung
pN – Regionäre oder regionale Lymphknoten
- pNX Regionäre oder regionale Lymphknoten können histologisch nicht beurteilt werden
- pN0 Histologisch keine Lymphknotenmetastasen
- pN1, pN2, pN3 Zunehmender Befall regionärer oder regionaler Lymphknoten bei histologischer Untersuchung
Direkte Ausbreitung des Primärtumors in Lymphknoten wird als Lymphknotenmetastastasiert klassifiziert.
Fälle, bei denen nur Mikrometastasen, die 0,2 cm oder kleiner sind, können durch den Zusatz (mi) kenntlich gemacht werden. , z.B. pN1(mi) oder pN2(mi).
pM – Fernmetastasen
- pMX Fernmetastasen können mikroskopisch nicht beurteilt werden
- pM0 Mikroskopisch kleine Fernmetastasen
- pM1 Mikroskopisch Fernmetastasen
Unterteilung von pTNM
Manche Hauptkategorien sind weiter unterteilt (z. B. pT1a, pT1b oder pN2a, pN2b).
G – Histopathologisches Grading
- GX Differenzierungsgrad kann nicht bestimmt werden
- G1 Gut differenziert
- G2 Mäßig differenziert
- G3 Schlecht differenziert
- G4 Undifferenziert
Fakultative, optionale Deskriptoren
L – Lymphgefäßinvasion
- LX Lymphgefäßinvasion kann nicht beurteilt werden
- LO Keine Lymphgefäßinvasion
- L1 Lymphgefäßinvasion
V – Veneninvasion
- VX Veneninvasion kann nicht beurteilt werden
- VO Keine Veneninvasion
- V1 Mikroskopische Veneninvasion
- V2 Makroskopische Veneninvasion
Makroskopischer Befall der Wand einer Vene (ohne Tumor im Lumen) wird als V2 klassifiziert.
C-Faktor
Der C-Faktor (C = Abkürzung von Certainty, „Diagnosesicherheit“) drückt die von den verwendeten diagnostischen Methoden abhängige Zuverlässigkeit der Klassifikation aus. Seine Verwendung ist fakultativ.
Die Definitionen des C-Faktors sind:
- C1 Aussage aufgrund von diagnostischen Standardmethoden, z.B. Inspektion, Palpation und Standardröntgenaufnahmen, intraluminale Endoskopie bei bestimmten Organen
- C2 Aussage aufgrund spezieller diagnostischer Maßnahmen, z.B. bildgebende Verfahren: Röntgenaufnahmen in speziellen Projektionen, Schichtaufnahmen, Computertomographie (CT), Sonographie, Lymphographie, Angiographie, nuklearmedizinische Untersuchungen, Kernspintomographie (NMR);
- C3 Aussage aufgrund chirurgischer Exploration einschließlich Biopsie und zytologischer Untersuchung
- C4 Aussage nach definitiver chirurgischer Behandlung und pathologischer Untersuchung des Tumorresektats
- C5 Aussage aufgrund einer Autopsie Der C-Faktor wird hinter die Kategorien T, N und M gesetzt. Ein Fall kann z.B. beschrieben werden als T3C2, N2C1, M0C2.
Residualtumor – R-Klassifikation
Das Fehlen oder Vorhandensein von Residualtumor (Resttumor) nach Behandlung wird durch die R-Klassifikation beschrieben. Sie spiegelt die Effekte der Therapie wider, beeinflusst das weitere therapeutisches Vorgehen und liefert die zuverlässigsten Voraussagen zur Prognose.
Die Definitionen der R-Klassifikation sind:
- RX Vorhandensein von Residualtumor kann nicht beurteilt werden
- RO Kein Residualtumor
- R1 Mikroskopischer Residualtumor, positiver Schnittrand
- R2 Makroskopischer Residualtumor
Eine R1-Situation bedeutet, dass der Tumor mikroskopisch die Ränder der Prostata erreicht hat. Ein derartiger Befund ist allerdings noch nicht gleichbedeutend oder beweisend für kapselüberschreitendes Tumorwachstum.
Die so genannte „Kapsel“ besteht lediglich aus unscharf begrenztem fibromuskulärem Stroma (bindegewebige Stützgerüst eines Organs).
Quelle: Medac Urologie
PI-RADS Klassifikation
Eine neue Befundungsschema MR-Protokolle PI-RADS: Prostate Imaging – Reporting and Data System.
Die PI-RADS Klassifikation basiert auf den Bildern der multiparametrischen MRT.
PI-RADS Klassifikation Version 1 Scoring Schema basiert auf einer Skala von 1 bis 5:
- PI-RADS Score 1: das Vorliegen eines klinisch signifikanten Karzinoms ist sehr unwahrscheinlich
- PI-RADS Score 2: das Vorliegen eines klinisch signifikanten Karzinoms ist unwahrscheinlich
- PI-RADS Score 3: das Vorliegen eines klinisch signifikanten Karzinoms ist fragwürdig (unklarer Befund)
- PI-RADS Score 4: das Vorliegen eines klinisch signifikanten Karzinoms ist wahrscheinlich
- PI-RADS Score 5: das Vorliegen eines klinisch signifikanten Karzinoms ist sehr wahrscheinlich
Weitere Entwicklung von Pi-Rads Klassifikation, besonders mit Berücksichtigung der peripheren Zone führte zu der Version 2. Die Details (in Englisch von American College of Radiology): PIRADS Klassifikation Version 2
Seher geehrte Familie Wojcik
vielen Dank.
Jacek war einzigartig und bleibt einzigartig.
Was für ein starker Mann. Er hat so vielen Betroffenen mit Rat und Tat zur Seite gestanden.
Lieben Gruss
Hermann
Hallo; finde nichts über die Liganden- Lutetium 177-(auch Lu 177 genannt)Therapie!?
http://prostatakrebs-tipps.de/psma-therapie-bei-prostatakrebs/